Беременность – это один из самых счастливых периодов в жизни женщины, однако не каждая будущая мать может насладиться ним. Если у беременной отрицательная группа крови, а ребёнок наследует положительный резус отца, очень высок риск резус-конфликта, который с каждой последующей беременностью увеличивается на 10 процентов.
Суть резус-конфликта заключается в следующем. В эритроцитах человеческой крови может содержаться белок, который называется резус-фактором. Если он присутствует, говорят, что резус-фактор – положительный, если отсутствует – то отрицательный. Если ребёнок зачат от родителей с разным резус-фактором, возникает резус-конфликт – явление, при котором иммунная система женщины воспринимает плод как нечто инородное, способное нанести здоровью вред, и пытается избавиться от него. При этом увеличивается риск выкидыша, преждевременных родов, гемолитической болезни у новорождённого.
Чтобы избежать страшных последствий и помочь женщине выносить и родить здорового малыша, врачи рекомендуют вводить иммуноглобулин при беременности пациенткам при отрицательном резус-факторе.
Роль инъекции во время беременности
Иммуноглобулин – особая белковая фракция, состоящая из антител, которые были получены из донорской кровяной плазмы. Антитела производятся лимфоцитами при попадании в организм чужеродных агентов. Их функция – атака на патогены и их уничтожение.
Медикаменты, включающие иммуноглобулин, бывают двух типов.
- Человеческий. Его применяют при столкновении с различными инфекциями, например, герпесом. Такой вид средств во время беременности обычно не рекомендуют, однако к их помощи прибегают, если антибактериальные средства бессильны, и высока вероятность выкидыша. Препарат используют, чтобы простимулировать иммунитет.
- Антирезусный. Медикамент, предназначенный для использования в случае резус-конфликта.
Разница между указанными видами медикамента заключается в том, что последний (анти-Д иммуноглобулин) состоит из антител к антигенам положительного резуса, а не какого-либо из вирусов.
Когда иммуноглобулин вводят во время беременности, антитела, входящие в его состав, заменяют клетки материнского иммунитета. Положительные эритроциты, которые проникают в её кровь от плода, разрушаются, предотвращая тем самым прерывание беременности. Своевременная инъекция вещества позволит нормально выносить малыша и значительно уменьшает риск развития гемолитических болезней у второго и последующих детей.
Показания и противопоказания к применению
Антирезусный иммуноглобулин при беременности назначают только женщинам с отрицательным резусом при условии, что будущий отец является резус-положительным. Укол будет поставлен в следующих случаях:
- в период вынашивания малыша;
- при рождении ребёнка с положительным резус-фактором (это определяет анализ крови);
- после выкидыша или аборта;
- после внематочной или неразвивающейся беременности;
- при угрозе прерывания на любом сроке;
- после любых инвазивных процедур, в частности амниоцентеза;
- при травмах живота.
Планово препарат вводят на 28-й…30-й неделях беременности и в течение трёх суток после появления малыша на свет (если подтверждено, что ребёнок унаследовал отцовский резус). Можно сделать вывод, что подобная процедура – прививка иммуноглобулина, предотвращающая будущий резус-конфликт.
Экстренное инъецирование иммуноглобулина показано для профилактики резус-конфликта при самопроизвольном выкидыше, отслойке плаценты, преждевременном родоразрешении.
Есть ситуации, в которых сыворотку нельзя вводить:
- высокая чувствительность к составляющим средства;
- аллергические реакции на любые препараты крови;
- отрицательный резус-фактор, сопровождающийся сенсибилизацией и наличием антител в крови;
- положительный резус.
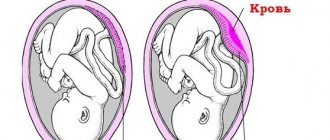
Резус-конфликт в утробе
В крови человека циркулируют эритроциты — красные тельца. У большинства людей на поверхностном слое эритроцитов «живёт» белок-антиген, который назвали резус-фактором; раз есть такой элемент, значит, человек обладает резус-положительной кровью. Когда белка на эритроцитах не обнаружено, кровь считают резус-отрицательной.
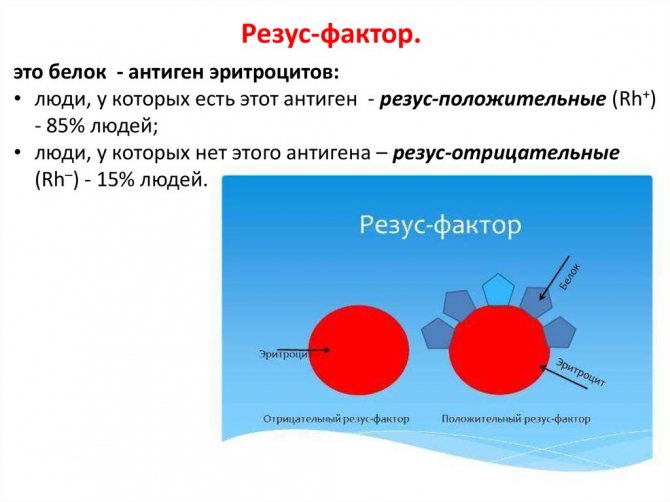
Наличие или отсутствие белка под названием резус-фактор делит людей на резус-положительных и резус-отрицательных
Примерно каждый седьмой житель планеты обладает резус-отрицательным фактором. Во время хирургических операций этот показатель крайне важен — если «положительную» кровь смешают с «отрицательной», человек погибнет.
В обычной жизни отрицательный резус-фактор не влияет на здоровье, в том числе на умственную деятельность; люди занимаются спортом — и экстремальным тоже — испытывают другие физические нагрузки, совершают научные открытия и так далее. Лишь бы при тяжёлых травмах вовремя оповестили врачей о своём резус-факторе.
Проблемы начинаются у ряда женщин — после зачатия ребёнка.
Мнимая угроза
Итак, наступила беременность. У женщины — резус-отрицательная кровь, у мужчины — резус-положительная. 50% вероятности того, что будущий ребёнок унаследует папин показатель крови. В результате для материнских антител малыш превращается в чужеродный объект — они же обнаружили у плода незнакомый им элемент — резус-фактор.
От 20 до 29 недели беременности в женском организме объявляется срочная мобилизация: интенсивно продуцируются антитела для ликвидации маленького «врага». Атака взрослого иммунитета грозит оказаться для плода роковой — его иммунная система пока не способна на адекватную защиту. В итоге эритроциты ребёнка склеиваются, а затем разрушаются, что приводит к таким последствиям:
- замиранию плода в утробе (фактически гибели);
- преждевременным родам;
- гипоксии (кислородному голоданию) плода;
- ребёнок появляется на свет с гемолитической болезнью, последствия которой — тяжёлая анемия (малокровие), поражения сердца, печени, глухота, параличи.
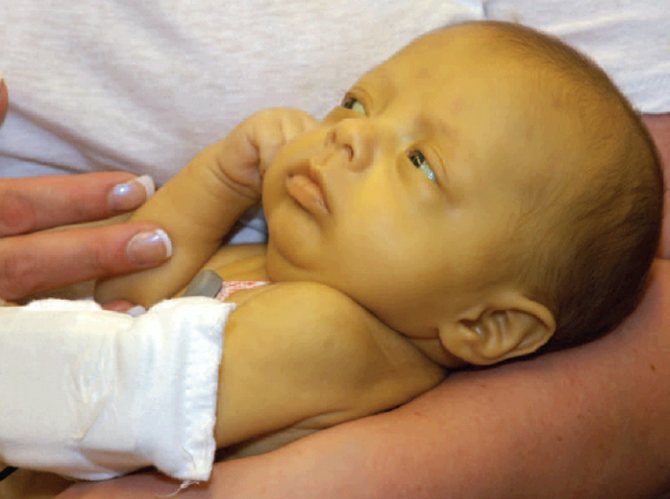
Желтуха — один из признаков гемолитической болезни новорождённого; возникает из-за нарушения функции печени
Учёным ещё предстоит выяснить, почему подобная «кровная вражда» не характерна для разных групп крови — допустим, у матери первая группа, у отца четвёртая, но ребёнок нормально развивается. Предполагают, что резус-фактор как эволюционный признак исторически появился не так давно и природа ещё не выработала механизм приспособления друг к другу «враждующих систем».
Как действует антирезусный иммуноглобулин
Главная задача препарата — препятствовать образованию антител, которые атакуют элементы резус-положительной крови малыша. Точнее, элемент один — антиген Д, против него и ополчаются материнские иммунные клетки; другие антигены-резусы не вызывают такой агрессивной реакции.
Антирезусный иммуноглобулин насыщен антителами, призванными бороться с антигенами Д — то есть, на первый взгляд, нет лучшего средства «угробить» плод окончательно. Однако происходит иное — вещества из препарата как бы «успокаивают» иммунную систему женщины: всё в порядке, мы прибыли на помощь, нет нужды производить собственные антитела, отдыхай, пожалуйста. И это работает — материнский иммунитет, обманутый лекарством, и не думает создавать иммуноглобулины для уничтожения плода. Заместительная терапия даёт первый результат.
Между тем антитела из препарата, в отличие от материнских антител, не способны проникнуть к плоду — и это ещё один плюс.
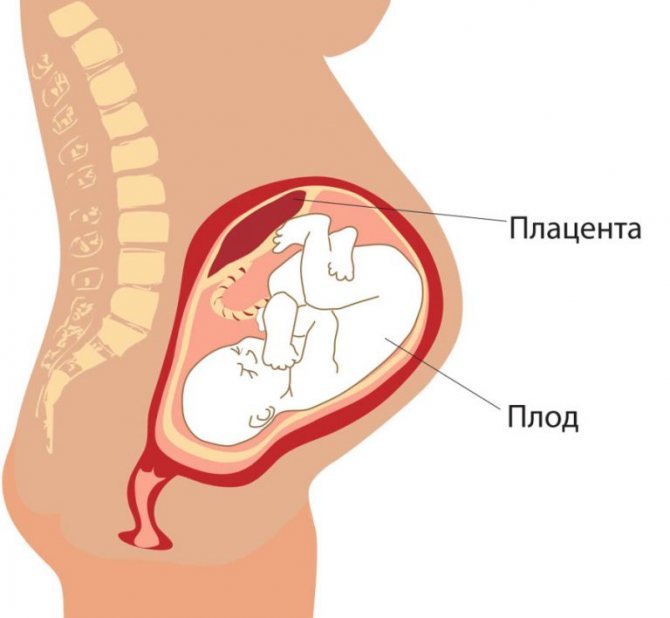
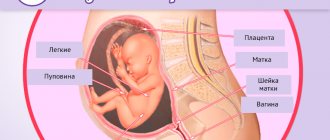
Плацента — временный орган, который преграждает иммуноглобулинам из лекарства путь к плоду
Спустя время лекарственные вещества постепенно выводятся из организма — накопление не предусмотрено. А собственная выработка антител блокирована. Так антирезусный иммуноглобулин, действуя по принципу «ложь во спасение», обводит вокруг пальца невольного агрессора и спасает плод.
Кому в первую очередь требуется лекарство
Кровообращения матери и плода — две отдельные системы, в идеале оба кровотока не смешиваются, пока кровь с антигенами Д будущего малыша вдруг не окажется в организме матери. Попав на «вражескую территорию», эритроциты плода стимулируют женский иммунитет к выработке иммуноглобулинов. С кровотоком антитела через пуповину проникают к малышу и начинают разрушительную работу.
Антигены Д плода оказываются в материнской крови, если:
- женщина ранее перенесла аборт на сроке больше 8 недель, когда плод уже начал вырабатывать собственные эритроциты; тогда во время прерывания беременности они проникают в кровь женщины и провоцируют синтез антител;
- предыдущая беременность завершилась выкидышем после 8 недели;
- проведена операция по остановке внематочной беременности;
- женщина получила проникающую травму или ушиб живота;
- у беременной нарушены функции плаценты — наблюдается фетоплацентарная недостаточность, которая сопровождается сбоем нормального кровотока, или частичная отслойка плаценты, ведущая к тому же;
- до родоразрешения начали подтекать околоплодные воды;
- женщине проводился амниоцентез (диагностические процедуры с инвазивным вмешательством) — в итоге неосторожно травмировали ткани плода; такие процедуры следует проходить только в случаях крайней необходимости и неизменно сопровождать лечением;
- предыдущая беременность благополучно закончилась рождением малыша.
Таких будущих мам с «отрицательной» кровью заносят в группу риска; врач прописывает женщине инъекцию антирезусного иммуноглобулина.
Во время благополучного течения первой беременности, конечно, требуется быть начеку, но вероятность резус-конфликта минимальна, поэтому можно обойтись без препарата. Материнский иммунитет вырабатывает антитела, но слишком крупные, чтобы попасть через плаценту или пуповину к плоду. При родоразрешении ситуация радикально меняется: кровь ребёнка неизбежно смешивается с кровью роженицы, иммунные клетки матери бьют тревогу, запускается механизм выработки антител, которые бросаются в атаку на «чужаков». Антигены Д уничтожены, однако малыш уже вне утробы, а потому в безопасности.
Проблемы приходят со второй беременностью. Материнские антитела уже в «боевой готовности», и если зародыш обладает положительным резус-фактором, опасность конфликта возрастает. Ничто не изменит ситуацию: один раз произведя антитела к антигенам Д, женский организм навсегда «записал» этот резус-фактор во враги и отныне обречён на борьбу.
После первых родов, чтобы не произошёл резус-конфликт во время очередных беременностей, женщине делают укол антирезусного иммуноглобулина.
По статистике с каждой беременностью резус-отрицательной мамы вероятность «войны» с антигенами Д, а значит угрозы здоровью, а то и жизни будущего ребёнка, увеличивается на 10%. Однако риск для плода сводится к нулю, когда тот унаследовал отрицательный резус-фактор.
Чтобы удостовериться в том, что у неё начался резус-конфликт, будущая мама сдаёт анализ крови на антитела — сначала после 7 недели, потом — на 20 неделе; перед родами приходится ходить на анализы каждую неделю. Покажет неладное и УЗИ: плацента толще нормы, в брюшной полости слишком много жидкости.
По повышению в крови уровня красящего белка билирубина врачи судят об остроте резус-конфликта, так как билирубин показывает, насколько разрушены эритроциты.
Видео: врачи о резус-конфликте у беременной
Какой иммуноглобулин лучше при беременности
Самый распространённый вариант медикамента, а также самый доступный по цене, – Нормальный иммуноглобулин человека. У него есть немало аналогов, например:
- Гамимун Н;
- Гамунекс;
- Габриглобин;
- Пентаглобин;
- Иммуновенин;
- Интраглобин.
Основное различие между всеми препаратами – их стоимость. Иммуноглобулин нормальный стоит примерно тысячу рублей, в то время как Иммуновенин – около трёх, а Габриглобин – почти семь тысяч рублей. Антирезусный иммуноглобулин обойдётся в такую же сумму. Однако беременной можно не переживать, поскольку эти препараты закупают централизованно, а при наличии показаний укол будет поставлен абсолютно бесплатно.
Нельзя сказать, какой из медикаментов лучше, так как механизм действия у них аналогичен, одинаковы и составы. Различаются только цены и производители.
Как вводят препарат
Плановое введение сыворотки осуществляется в положенные сроки в женской консультации в рамках дородовой профилактики. Вторая инъекция будет поставлена в роддоме, если малыш имеет отрицательный резус.
При появлении угрозы прерывания беременной назначают одну среднюю дозу медикамента в стационаре или женской консультации.
После выкидыша или аборта, а также внематочной беременности, иммуноглобулин следует ввести сразу после завершения операции.
Если иммуноглобулин вводят экстренно, то его дозировка рассчитывается на месте и не зависит от количества крови плода, смешавшейся с материнской. Как правило, это происходит после травм или инвазивных процедур.
Во всех указанных случаях средство колют глубоко в мышцу. Непосредственно перед инъекцией средство следует нагреть до температуры тела пациентки. Не стоит прислушиваться к ошибочной информации в интернете, что препарат показан для капельного инъецирования. Внутривенное введение иммуноглобулина не предусмотрено и противопоказано.
Возможны ли побочные действия и передозировка
Вакцина эффективно используется для профилактики резус-конфликта с 1968 года. С тех пор тяжёлых реакций на медикамент не было зафиксировано. Информация о передозировке также отсутствует. Однако некоторые побочные эффекты всё же иногда дают о себе знать.

Последствия для матери
Побочные действия иммуноглобулина для будущей матери проявляют себя следующим образом:
- местные реакции, схожие с аллергическими. Очень редко возникает синдром анафилактического шока;
- заражение инфекциями. Сыворотка – вытяжка из донорской крови. Неизвестно, от каких болезней страдал донор, однако производители утверждают, что препарат тщательно очищается. К тому же доноры проходят проверку, прежде чем сдать кровь;
- риск передозировки. Он очень незначителен.
Иногда беременные жалуются на головные боли, повышение температуры, тошноту и головокружение. Обычно эти неприятные симптомы проходят быстро. Чтобы обезопаситься, лучше какое-то время (хотя бы полчаса) оставаться под наблюдением медиков.
Опасна ли прививка для плода
Введённое вещество быстро проникает в кровь плода, преодолевая плацентарный барьер. Таким образом, начинается пассивная защита малыша от инфекций и других угроз. Интересно, что иммуноглобулин человеческий способен обезопасить ребёнка от инфекций, с которыми его мать даже не встречалась.
Медикамент не влияет на организм малыша негативно.
Последствия приёма антирезусного иммуноглобулина
Препарат считают безопасным для матери и плода, хотя клинических испытаний для подтверждения этого мнения не хватает. Опираются на отзывы женщин, которым вводили средство. В организме лекарство уничтожит попавшие туда с резус-положительной кровью ребёнка антигены Д — всё равно те не приживутся; зато на время подавлена выработка антител-агрессоров. Малышу также угроз нет — плацентарный барьер не пропустит иммуноглобулины из лекарства. В итоге и беременность, и здоровье плода спасены.
Инъекции раствора не противоречат приёму других лекарств; разрешено использовать в том числе и антибиотики.
Противопоказания
Таковых для беременных почти нет. Уже говорилось, что препарат не поможет тем резус-отрицательным будущим мамам, у кого в сыворотке крови появились собственные резус-антитела.
Кроме того, существуют женщины с повышенной чувствительностью к человеческому иммуноглобулину — всё-таки он получен от чужого донора и с учётом повальной аллергии, охватившей мир, вполне способен вызвать негативную реакцию у беременной. Такое происходит в исключительных случаях, однако зафиксированы инциденты, когда женщины после введения средства подвергались анафилактическому шоку. Вот почему процедуру делают в медучреждении, где возможно проводить противошоковую терапию.
Когда пациентка знает, что не переносит иммуноглобулин, приходится искать другие методы терапии.
В целом лекарство используют уже ровно 50 лет — первые инъекции антирезусного иммуноглобулина сделали ещё в 1968 году. У препарата хорошая репутация благодаря массе положительных отзывов от докторов и пациенток.
Побочные реакции
Увы, «побочка» не исключена. Изредка инъекция сопровождается:
- повышением температуры до 37,5° в первые 24 часа; учитывая, что резус-отрицательные люди живут со слегка пониженной температурой тела, такой рост для них представляется значительным;
- тяжестью в желудке, затруднённым пищеварением;

После укола антирезусного иммуноглобулина будущая мама может почувствовать неприятную тяжесть, когда поест - покраснением кожи (при нетяжёлой аллергии).
В одном из десяти тысяч случаев введения препарата пациентка заражается СПИДом или гепатитом. Несмотря на заявленный производителями тщательный контроль за донорской кровью, фактор халатности играет свою злую роль.
Риск передозировки медики исключают: в инструкции к препарату чётко прописаны дозы введения для разных случаев.
Взаимодействие с другими препаратами
Антирезусный иммуноглобулин не вступает во взаимодействие с другими фармацевтическими средствами, его без проблем можно вводить одновременно с антибиотиками или гормональными средствами, главное – соблюдать рекомендованные сроки. Однако его нельзя смешивать в одном шприце с другими лекарствами.
Отзывы женщин, получивших иммуноглобулин при резус-конфликте, – в основном, положительные. Никто не жаловался на появление осложнений при плановом введении сыворотки во время беременности (в рамках профилактики перед родовой деятельностью), а также после родов. Случаи развития гемолитических болезней у детей зафиксированы не были. Однако некоторые пациентки заявляли о том, что врач обязывал их оплатить препарат. Это нормально, если ведение беременности осуществляется в частной клинике. Но в государственных медучреждениях подобная практика недопустима и незаконна, так как иммуноглобулин антирезусный внесён в список жизненно важных лекарств. Это означает, что женщинам, вставшим на учет к гинекологу в женской консультации по полису ОМС, платить за укол не нужно. Важно знать об этом и не дать себя обмануть.
Мнения врачей и пациенток
Одни доктора утверждают, что введение иммуноглобулина — единственная возможность спасти плод при резус-конфликте. Другие — не советуют использовать препарат при беременности, так как он не прошел достаточно испытаний, которые могли бы подтвердить эффективность. Сыворотка для инъекций может привести к вышеописанным побочным действиям и только ухудшить состояние будущей мамы. В исключительных случаях применение сыворотки ведет к опасным побочным эффектам, таким как тахикардия (в борьбе с ней хорошо зарекомендовал Анальгин с Димедролом), обморок, анафилактический шок.
Бывали ситуации, когда лекарство усиливало производство антител в организме беременной и резус-конфликт оставался. Самостоятельная терапия категорически запрещена, так как может привести к тяжелым осложнениям. Перед тем как определить дозировку, врач проводит анализы, позволяющие понять степень резус-конфликта.