Что может быть причиной преждевременных родов?
В первую очередь инфекция
2. В норме полость матки стерильна. Любой воспалительный процесс делает стенку матки неполноценной, поэтому беременность продолжается до тех пор, пока стенка матки может растягиваться, а затем организм пытается избавиться от зародыша.
Именно поэтому не надо жалеть денег, времени и сил для обследования на предмет наличия инфекции. Каждая женщина — в идеале еще до беременности — должна обследоваться на наличие инфекционных заболеваний, особенно тех из них, которые нередко протекают бессимптомно (носительство хламидийной, уреаплазменной, микоплазменной, токсоплазменной инфекции, вируса простого герпеса, цитомегаловируса). Особого внимания должны заслуживать женщины, имеющие в анамнезе хронические и острые воспаления придатков матки и эндометрия (слизистой оболочки тела матки), внутриматочные вмешательства (аборты, диагностические выскабливания), а также случаи самопроизвольного прерывания беременности. При наличии воспалительного процесса его, естественно, нужно вылечить. Подобранные врачом препараты и процедуры помогут изгнать инфекцию из организма еще до зачатия. Если по каким-то причинам необходимые анализы до зачатия сделаны не были, то при диагностировании беременности следует непременно пройти соответствующее медицинское обследование, да и в дальнейшем пренебрегать регулярными обследованиями не стоит. Чем раньше будет выявлено присутствие в организме женщины микробов, способных вызвать преждевременные роды или потенциально опасных для плода, — тем лучше. Современная медицина располагает значительным арсеналом средств для того, чтобы снизить риск невынашивания беременности и заражения плода.
Вторая распространенная причина преждевременных родов — истмико-цервикальная недостаточность
, ИЦН (isthmus — «перешеек», место перехода тела матки в шейку матки, cervix — «матка»), то есть неполноценность мышечного слоя шейки матки, который при нормально протекающей беременности играет роль своеобразного сфинктера (удерживающего кольца), не позволяющего зародышу «покинуть» полость матки. ИЦН бывает врожденной (очень редко) и приобретенной. Что же может вызвать развитие ИЦН? Причины довольно банальны: травмы перешейка и шейки матки при абортах, особенно при прерывании первой беременности, глубокие разрывы шейки матки в предыдущих родах (это может случиться, например, при родах крупным плодом, наложении акушерских щипцов), грубое насильственное расширение цервикального канала при диагностических манипуляциях в полости матки (гистероскопии, т.е. осмотра полости матки при помощи специального прибора — гистероскопа; выскабливания эндометрия), то есть любые травмы мышечного слоя шейки матки.
Очень часто ИЦН формируется при гиперандрогении — повышенном содержании в крови мужских половых гормонов, которые вырабатываются в надпочечниках матери, а позже — и плода.
Инфекции и истмико-цервикальная недостаточность — главные, но не единственные факторы, обусловливающие преждевременные роды. Нередко к преждевременным родам приводят эндокринопатии
— негрубые нарушения функции желез внутренней секреции — щитовидной железы, надпочечников, яичников, гипофиза (при грубых нарушениях женщины, как правило, вообще не могут забеременеть самостоятельно).
Также преждевременные роды могут возникать при перерастяжении матки
, вызванном многоплодной беременностью, многоводием, крупным плодом.
Тяжелая физическая работа
, хроническая
стрессовая ситуация
на работе или дома, любое
острое инфекционное заболевание
(грипп, ОРЗ, ангина, пиелонефрит, особенно с повышением температуры тела и др.) тоже могут спровоцировать прерывание беременности.
Причины родов в 36 недель беременности
Роды в 36 недель беременности могут быть вызваны 4-я основными причинами:
- инфекционно-воспалительные процессы (25-40% случаев) цервикально-вагинальной локализации или в мочевыводящих путях;
- активизация гипоталамо-гипофизарно-надпочечниковой системы;
- маточные кровотечения, вызванные отслойкой или предлежанием плаценты; снижение кровотока в плаценте и матке;
- перерастяжение матки в результате физических нагрузок.
Инфекции могут иметь нисходящий характер, то есть распространяться из других органов, например, при пародонтите. Поэтому важно до беременности или на первых месяцах устранить бактериальные очаги в полости рта.
Запуск преждевременных родов при инфекционных заболеваниях осуществляется опосредованно, через активизацию выработки простагландинов – медиаторов воспаления, а также ферментов, которые приводят к разрушению межклеточного вещества.
Они повышают сокращения матки и разрушают плодную оболочку, в результате чего происходит излитие околоплодных вод. Бактерии и воспаление обнаруживаются также в околоплодных водах в 80% случаев кесарева сечения, которое проводится женщинам до разрыва плодной оболочки после начала родовой деятельности.
Риск преждевременных родов повышают следующие факторы:
- гормональные патологии (болезни щитовидной железы, сахарный диабет и другие);
- нарушения свертываемости крови;
- возраст беременной женщины младше 18 или старше 34 лет;
- стрессы (риск возрастает в 2 раза);
- многоплодная беременность (15-20% всех недоношенных детей);
- курение, так как никотин обладает сильным сосудосуживающим эффектом, приводящим к ухудшению плацентарного кровотока;
- употребление алкоголя;
- перегревание;
- многоводие и маловодие;
- предлежание плаценты;
- ожирение;
- хирургические вмешательства на органах брюшной полости во время беременности;
- выкидыши, аборты и преждевременные роды в анамнезе;
- травмы;
- неполноценное питание, приводящее к ухудшению иммунитета и сопротивляемости инфекциям;
- недостаточная масса тела, которая связана с низким объемом циркулирующей крови, приводящим к нарушению маточного и плацентарного кровотока.
Что делать при начале преждевременных родов?
При появлении тревожных симптомов: болей в животе, подтекании околоплодных вод — необходима срочная госпитализация. Только в стационаре врачи могут выбрать верную тактику для каждого конкретного случая.
До приезда бригады «скорой помощи» можно выпить 2 таблетки Но-шпы или, если женщина принимает Гинипрал, дополнительную таблетку этого препарата.
Как правило, в стационаре беременность пытаются сохранить, поскольку каждый день, проведенный в утробе матери, повышает шансы ребенка на выживание.
Что делают врачи, чтобы остановить течение преждевременных родов?
При преждевременном, начале схваток в первую очередь, назначают тополитические (то есть снижающие тонус матки) препараты — партусистен, гинипрал. Сначала эти препараты вводятся внутривенно, а при прекращении схваток возможен переход на таблетированные формы. Эти лекарства принимают, как правило, до 37 недель беременности. В качестве средств, снижающих тонус матки, также используются сернокислая магнезия, 10%-й раствор этилового спирта и некоторые другие препараты.
На втором этапе лечения пытаются устранить саму причину преждевременных родов. При выявлении инфекции назначают антибактериальные препараты (в зависимости от вида инфекции), седативную (то есть успокаивающую) терапию — дабы разорвать порочный круг: к объективным факторам, повышающим тонус матки, прибавляется страх потерять ребенка, который, в свою очередь, еще больше повышает тонус матки.
При развитии ИЦН на сроке до 28 недель беременности на шейку матки накладывают «стягивающие» швы, которые не дают плодному яйцу «вывалиться» из матки. Швы накладывают под кратковременным внутривенным наркозом, при этом используются препараты, оказывающие минимальное влияние на ребенка.
На сроке более 28 недель при неполноценной шейке матки во влагалище вводят специальное поддерживающее кольцо Гольджи: оно, не сужая шейку матки, удерживает предлежащую часть плода, не позволяя ей давить на шейку. При этом, если схватки прекратились, дальнейшего открытия шейки матки не происходит.
В комплекс лечения всегда входит гормональный препарат дексаметазон (назначаются микродозы этого гормона, так что побочные действия практически исключены). Действие его направлено не на предотвращение преждевременных родов, а на стимуляцию «созревания» легких у ребенка (чтобы он был в состоянии самостоятельно дышать, если все-таки родится раньше срока).
Женщина обязательно должна соблюдать постельный режим, причем в условиях стационара. В питании лучше избегать раздражающей, острой, жирной, трудноперевариваемой пищи.
Более сложной бывает ситуация при преждевременном излитии околоплодных вод. На сроке беременности до 34 недель, если удалось подавить родовую деятельность, состояние женщины и плода нормальное, нет повышения температуры тела, нет воспалительных изменений в крови, возможно сохранение и пролонгирование беременности с обязательным назначением антибактериальных препаратов для профилактики инфекционных осложнений. (Дело в том, что отхождение вод свидетельствует о нарушении целостности плодного пузыря. Значит, влагалище сообщается теперь с полостью матки, то есть путь инфекции открыт, и принятие антибактериальных препаратов — жизненно необходимая мера.)

Советы врача чтобы родить здорового ребенка
Какая вероятность забеременеть у женщины зрелого возраста – определяется организацией ее жизни. Соблюдая простые принципы заботы о теле, можно продлить молодость и подготовить организм к тому, чтобы шли месячные, и наступило оплодотворение:
- избегайте стрессовых ситуаций и неприятных моментов;
- укладывайтесь спать до 10 часов вечера;
- если организм требует – поспите днем;
- откажитесь от табака перед зачатием;
- исключите употребление алкогольных напитков;
- пройдите курс витаминного комплекса;
- употребляйте здоровую пищу;
- смотрите только позитивные телепередачи и кино;
- настраивайте свои мысли на позитив;
- каждый день прогуливайтесь по свежему воздуху;
- сдайте анализ на глисты;
- обследуйте полностью свой организм в профилактических целях.
Всегда ли врачи пытаются остановить преждевременные роды?
Нет, не всегда.
Бывают ситуации, требующие досрочного родоразрешения в связи с угрожающим состоянием женщины. При тяжелых формах позднего токсикоза (гестоза), хронических заболеваниях внутренних органов врачи нередко вызывают преждевременные роды для спасения жизни и матери, и плода.
На сроке более 34 недель при излитии вод беременность тоже не сохраняют, а стараются очень мягко и бережно провести роды.
Что происходит с женщиной после преждевременных родов?
Течение послеродового периода3 при преждевременных родах, как правило, ничем не отличается от такового после своевременных родов. Бывает, что женщину задерживают в родильном доме дольше положенного срока, однако связано это в большинстве случаев с состоянием ребенка, а не самой женщины.
Всем женщинам после преждевременных родов желательно пройти комплексное обследование, включающее анализы на наличие инфекционных заболеваний и носительство возбудителей инфекции, исследование гормонального статуса. При ИЦН необходимо произвести гистеросальпингографию (рентгенологическое исследование матки и маточных труб после введения в их полости рентгеноконтрастного вещества); при тяжелых соматических заболеваниях — обследоваться у соответствующих специалистов. Естественно, при выявлении нарушений нужно пройти курс лечения.
Во время последующих беременностей желательна госпитализация в родильный дом в так называемые «критические сроки». Наибольшие опасения вызывает срок прерывания предыдущей беременности. Кроме того, критическими сроками считаются: первые 2-3 недели (закрепление плодного яйца в слизистой оболочке матки); 4-12 недель (формирование плаценты); 18-22 недели (интенсивное увеличение объема матки); дни, соответствующие менструациям.
Медицинский аспект
Мнение врачей в отношении поздней беременности до сих пор неоднозначно. Одни не видят никаких препятствий для рождения ребенка в 35–37 лет, другие, напротив, запугивают женщину всевозможными проблемами.
Нередко гинекологи проявляют особую настойчивость и даже отговаривают будущую маму от поздней беременности, мотивируя свое решение серьезными рисками для здоровья женщины и ребенка.
Риски
Беременность после 35 лет отличается от таковой в 22–26. Прежде всего, она чревата такими медицинскими проблемами:
- Более сложным течением.
- Обострением хронических заболеваний.
- Обменными нарушениями.
- Гестационным сахарным диабетом.
- Хромосомными аномалиями у ребенка.
- Нарушением родовой деятельности.
- Сложным послеродовым периодом.
Это не значит, что каждая женщина после 35–36 лет столкнется с этими проблемами. Некоторые, наоборот, переносят тяготы беременности намного легче, чем двадцатилетние девушки. Однако знать о возможных опасностях все же нужно, чтобы вовремя обратить внимание на неполадки в самочувствии и обратиться к врачу.
Сложное течение
Сложное течение беременности в возрасте 37–40 лет нельзя объяснить какой-то одной причиной. Здесь играет роль совокупность отрицательных факторов, с которыми будущей маме приходится сталкиваться в течение жизни.
Очевидно, что в 20–25 лет здоровье намного крепче, сил больше, активность повышена, и любые сложности воспринимаются иначе. В то время как избыточная нагрузка после 35 лет может вызывать усталость и апатию, сильную утомляемость и даже депрессию. Иногда организм может реагировать на неожиданную нагрузку различными болезнями.
У возрастных беременных чаще отмечаются тяжелый токсикоз и гестоз, много– и маловодие, преждевременное старение плаценты, патологическая родовая деятельность.
Обострение хронических заболеваний

По мнению врачей, вынашивание малыша отрицательно сказывается на хронических болезнях. Даже если до этого они находились в состоянии длительной ремиссии, беременность может спровоцировать обострения. Чем старше женщина, тем больше у нее багаж различных патологий – дыхательной и пищеварительной систем, заболеваний эндокринных органов.
Частые простуды, ОРВИ на фоне ослабленного иммунитета приводят к активации условно-патогенной микрофлоры. Итогом этого является рецидивирующий насморк, боли в горле, увеличение лимфоузлов – обострение хронического тонзиллита, аденоидита, фарингита.
Скомпрометированная ранее система пищеварения во время беременности дает о себе знать холециститами и панкреатитами, синдромом раздраженного кишечника, диспептическими симптомами.
Если еще до беременности у женщины были проблемы со щитовидной железой, заболевание, вероятнее всего, будет прогрессировать в период вынашивания малыша, что может привести к его декомпенсации.
Именно поэтому гинекологи настоятельно советуют своим пациенткам перед зачатием посетить профильных специалистов и подлечить существующие болезни.
Обменные нарушения
С возрастом женщина теряет такие ценные микроэлементы, как кальций и железо. Кальциевый обмен чрезвычайно важен для нормального функционирования опорно-двигательной системы. Кроме того, от него зависит и правильное развитие ребенка. Чем старше женщина, тем больше у нее вероятность скрытого дефицита кальция. А это значит, что при беременности у нее могут возникнуть такие проблемы, как:
- ломкость ногтей;
- выпадение волос;
- множественный кариес;
- боли в костях.
Недостаток железа приводит к снижению количества гемоглобина и развитию анемии. Обычно этот микроэлемент теряется во время месячных. Если менструации обильные или потери железа не восполняются с пищей, со временем развивается его дефицит.
Вероятность анемии напрямую связана с возрастом. Чем старше будущая мама, тем возможней это заболевание.
С целью профилактики обменных нарушений врачи назначают прием специальных витаминов и препаратов железа.
Гестационный сахарный диабет
Это заболевание связано с нарушением работы поджелудочной железы, точнее, ее инсулярного аппарата. Характерной особенностью болезни является возникновение только в период вынашивания малыша. После родов сахарный диабет может исчезнуть бесследно, хотя в некоторых случаях патология углеводного обмена сохраняется до конца жизни.
Риск гестационного диабета увеличивается с возрастом. Предугадать его появление невозможно, как и провести профилактическое лечение. Как правило, эта болезнь дебютирует в конце второго или в третьем триместре.
К последствиям диабета относят:
- Рождение крупновесных детей, что может серьезно осложнить роды.
- Снижение уровня сахара у малышей в первые дни жизни.
- Отставание ребенок в интеллектуально-моторном плане.
- Риск возникновения сахарного диабета второго типа в дальнейшем.
В настоящее время на 24–28 неделе всем беременным проводят скрининговое исследование уровня сахара в крови – тест на толерантность к глюкозе.
Хромосомные аномалии плода

В отношении этой проблемы врачи единодушны. Риск рождения малыша с хромосомной аномалией напрямую зависит от возраста. И этому есть объяснение.
В отличие от сперматозоидов новые яйцеклетки у женщины не образуются, их количество в течение жизни не увеличивается. Однако с годами в них накапливаются мутации. Связано это с влиянием неблагоприятных факторов на женский организм, негативные последствия которых сохраняются в половых клетках и могут быть переданы потомству.
Чем старше женщина, тем выше вероятность участия в зачатии такой дефектной яйцеклетки. Именно поэтому после 35–37 лет риск рождения ребенка с трисомией – синдромом Патау, Эдвардса и Дауна – резко возрастает.
Так например, вероятность трисомии по 21 хромосоме к 40 годам составляет 1:365 против 1:1000 в тридцатилетнем возрасте.
Профилактики хромосомных поломок не существует. В развитых странах всем пациенткам старше 35 лет предлагается инвазивная диагностика – амниоцентез. Она позволяет выявить генетическую патологию еще до рождения ребенка и прервать беременность. Однако такой вариант подходит далеко не всем родителям по этическим и религиозным убеждениям.
Количество детей с хромосомными аномалиями, рожденных от поздней беременности, по прежнему остается значительным.
Нарушение родовой деятельности
Роды – заключительный этап беременности, сложный и ответственный процесс. В этот период женщину могут поджидать разные опасности, и их вероятность тем выше, чем роженица старше.
К проблемам во время родов относят:
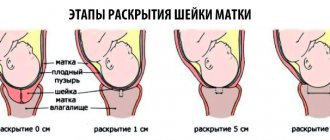
- Патологический прелиминарный период. Это нерегулярные болезненные схватки, интенсивность которых нарастает рывками, доставляет женщине настоящие мучения, но при этом не приводит к адекватному раскрытию шейки матки.
- Первичную и вторичную слабость родовой деятельности.
- Слабость потужного периода.
- Разрывы промежности из-за крупного плода или неправильного ведения родов.
- Кровотечения.
Конечно, и в 20–25 лет роды могут сопровождаться этими осложнениями. Но все же компенсаторные возможности молодого организма намного выше. Нередко в 35–40 лет сам процесс родов переносится женщиной намного тяжелее. Но, как правило, это характерно для первой беременности.
Если ожидается второй или третий-четвертый ребенок, то существует другая опасность. Роды могут быть очень быстрыми – стремительными. И это тоже не идет на пользу малышу.
Сложный послеродовой период
Послеродовой период может быть проблемным в любом возрасте, но после 37–40 лет эта вероятность повышается.
Если женщине накладывали швы, время заживления и восстановления может затянуться. Связано это со снижением регенеративных способностей кожи и слизистых.
Кроме того, с возрастом растет риск послеродовых депрессий и неврозов. Женщина больше устает, тяжелее переносит недосыпание и физические нагрузки.
Возможности иммунной системы также снижены. Защитные силы организма восстанавливаются намного медленнее. Это значит, что выше риск присоединения простудных заболеваний или ОРВИ.
Если же обостряются хронические болезни, то в 37–40 лет справиться с ними сложнее, чем в 22–25.
Не стоит забывать и о том, что с возрастом растет число ановуляторных циклов и значительно снижается способность зачать ребенка естественным путем.
Преимущества поздней беременности
Но все же поздняя беременность – это не только минусы. Есть у нее и свои преимущества. Очень часто будущие мамы отмечают в период беременности прилив сил, увеличение активности, повышенную работоспособность. Вынашивание малыша заставляет организм перестраиваться, перезапускает его работу.
Кроме того, для многих женщин беременность и роды после 35 лет – это осознанное и желанное событие. Они позволяют устранить депрессию, связанную с кризисом среднего возраста и избавиться от стресса, переключившись на предвкушение материнства.
Положительные эмоции заставляют организм вырабатывать гормоны радости и удовольствия, что положительно сказывается не только на состоянии здоровья и самочувствии женщины, но даже на ее внешнем виде. Недаром многие замечают, что беременность и роды после 35–37 лет омолаживают женщину.
Что происходит с ребенком после преждевременных родов?4
В настоящее время возможно выхаживание детей, масса тела которых при рождении более 1 килограмма, но, к сожалению, такие маловесные детишки выживают лишь в 50% случаев. Иногда выхаживают детей с массой тела от 500 до 1000 граммов, но это случается крайне редко, кроме того, это очень и очень дорогостоящий процесс. Детей, рожденных с весом более 1500 граммов педиатрам выхаживать легче, поскольку все органы у них более «зрелые».
На втором этапе выхаживания недоношенных детишек нередко отправляют в детские больницы.
1
0 преждевременных родах, как правило, говорят после 28 недель беременности. Самопроизвольное прерывание беременности в сроки от зачатия до 28 недель называется самопроизвольным абортом (выкидышем). Подробно об угрозе прерывания беременности см.: А. Королева, «Угроза прерывания беременности»/№1 -2001.
2
Подробнее об инфекционных заболеваниях см.: Ж. Мирзоян «Врага нужно знать в лицо. TORCH-инфекции — что это такое?»/№4-2001; С. Гончар «Леченье — свет, а нелеченье — тьма. Заболевания, грозящие внутриутробным инфицированном плода»/№5-2001.
3
0 течении послеродового периода см. статью Н. Бровкиной «Четвертый триместр» в этом номере журнала.
4
Предмет данной статьи — преждевременные роды, поэтому выхаживанию недоношенных младенцев посвящено здесь буквально несколько строк. Подробный материал о методах выхаживания недоношенных и маловесных детей будет опубликован в одном из ближайших номеров нашего журнала.