Стрептодермия — что это такое?
Стрептодермией называют обширные поражения кожных покровов гнойно-воспалительного характера. На коже вначале появляются пятна различного размера, затем долго не заживающие ранки.
Различные формы патологии кожи вызваны воздействием стрептококков.
Эти представители условно-патогенной микрофлоры обитают в организме практически каждого человека – в органах дыхания, на коже, в желудочно-кишечном тракте, на слизистых.
Обычно бактерии из семейства Стрептококковых не представляют опасности, их «поведение» контролирует иммунная система. Но при определенных условиях микроорганизмы активизируются и провоцируют различные заболевания.
Возбудителем стрептодермии является один из стрептококков группы А – гемолитический.
Он также может вызвать развитие:
- бронхита;
- ангины;
- скарлатины;
- менингита;
- пневмонии;
- остеомиелита;
- рожистого воспаления;
- сепсиса;
- эндокардита.
L01 – у стрептодермии такой код по МКБ-10 (международной классификации болезней). Заболевание возникает при наличии возбудителя – стрептококка и поврежденной кожи.
Когда кожные покровы здоровы, патоген не причиняет вреда. А вот любые повреждения позволяют бактериям активно размножаться и провоцировать воспалительные процессы.
Опасность представляют ссадины, царапины, порезы, расчесывания при аллергии и укусах насекомых, другие повреждения кожи, даже внешне незаметные микротравмы.
Мазь от стрептодермии у детей
Друзья, а вот названия мазей, которые можно применять в лечении стрептококка.
- Цинковая или салициловая – они смягчают поражённые места с болячками, подсушивают и снимают воспаление. Запрещено применять при гнойных осложнениях
- Банеоцин. Отличный порошок, который содержит в себе антибиотик.
- В домашних условиях стрептодермию можно лечить Левомиколем, Тироуз гелем, Синтомициновой мазью. Такое лечение стрептодермии проводится у детей на лице, на голове, попе, ягодицах и других участках тела ребенка.
Причины возникновения
Почему стрептодермии особенно подвержены дети? Дело в том, что у них еще не сформированы достаточные защитные функции кожи.
И к правилам элементарной гигиены малыши пока не приучены. В результате стрептодермия у них является самой частой дерматологической проблемой.
Основными причинами развития кожного заболевания считаются:
- снижение иммунитета организма;
- нарушение правил гигиены кожных покровов;
- контакт с больным стрептодермией, использование общих предметов гигиены и посуды;
- стрессовые состояния, переутомление;
- гормональный дисбаланс;
- изменение кислотно-щелочного баланса кожи (рН) – стрептококк наиболее активен, если преобладает щелочная среда;
- хронические болезни;
- климатические факторы – обморожение, солнечные ожоги, температурные перепады.
Стрептодермия бывает первичной – когда возбудитель проникает в организм через поврежденные кожные покровы, и вторичной – стрептококковая инфекция присоединяется к другому заболеванию, которое уже прогрессирует (герпес, экзема, ветрянка).
О причинах возникновения, путях передачи, инкубационном периоде и местах локализации стрептодермии в следующем видео:
Причины, факторы риска
Часто бактерии попадают в эпидермис через наружные повреждения кожи. Такой причиной могут стать различные травмы: расчесывания, порезы, ссадины.
Еще стрептококки проникают в организм, когда в нем протекают аллергические реакции: общая слабость организма и волдыри на коже – лучшая «атмосфера» для заражения инфекционными вирусами.
От чего появляется стрептодермия у детей? Предпосылки развития:
- общее снижение иммунитета;
- переутомление;
- стресс, нервные потрясения;
- плохая личная гигиена;
- предрасположенность кожи к повреждениям.
При возникновении стрептодермии лечить необходимо не только ее, но и факторы, которыми она была вызвана, чтобы исключить рецидив заболевания.
Стрептодермия — стрептококковая инфекция кожи, видео программы «Жить здорово!»:
Заразна или нет и как передается окружающим
Путей передачи стрептодермии не так уж много:
- Контактный – непосредственное близкое общение с заболевшим путем объятий и поцелуев, совместных игр.
- Контактно-бытовой – заражение происходит через использование общей с больным посуды, одежды, игрушек, белья.
- Воздушно-капельный – крайне редкий путь инфицирования, когда возбудитель попадает на кожные покровы при кашле или чихании больного человека.
В случае, когда стрептодермия возникает в результате заражения от больного, заболевание развивается более активно и агрессивно, протекает тяжелее и длится дольше.
Болезнь часто имеет форму эпидемии – когда от заболевшего происходит инфицирование остальных детей в группе, классе, кружке по интересам или спортивной секции.
Длительность инкубационного периода разная – от 2 до 10 дней, в зависимости от состояния иммунной системы.
Заражение стрептодермией возможно только от больного человека. Животные тоже подвержены этой болезни (особенно кошки), но инфицировать они могут только своих собратьев.
Народные средства при стрептодермии
Как начинается, причины, виды, симптомы, фото и лечение препаратами, все это позади, теперь пришла пора народной медицины.
- Ребенку в год можно начать лечение с заживления язв и ран. В этом поможет справиться грецкий орех, нужно взять листья дерева или перегородки с плодов, залить кипящей водой и дать постоять пару часов. Этим настоем нужно делать примочки по 15 минут несколько раз в день.
- В домашних условиях лечить стрептодермию у детей рекомендую отваром из коры дуба. Измельченную кору можно добыть самому, а можно купить в аптеке. Делаем крутой отвар и кипятим его минут 30. Охлажденным лекарством протирать пораженные участки на лице, ногах и руках до 4 раз в день.
- Отвар из череды и шалфея тоже облегчат симптомы этой болезни.
Лечение стрептодермии у детей — Комаровский
Как быстро получится, вылечить стрептодермию у ребенка зависит только от вас. Еще раз рекомендую ознакомиться с фото, внимательно рассмотреть, как выглядит стрептодермия на ногах, лице и руках, закрепить информацию как стрептококк начинается у детей, как ее лечить у ребенка, в чем заключается лечение в домашних условиях, как передается, заразна ли она и какие мази можно использовать.
Берегите своих детей. С вами была Нина Кузьменко. Делитесь информацией, нажимайте на кнопки социальных сетей.
Фото: как выглядит болезнь, когда она начинается
Стрептококковое (контагиозное) импетиго
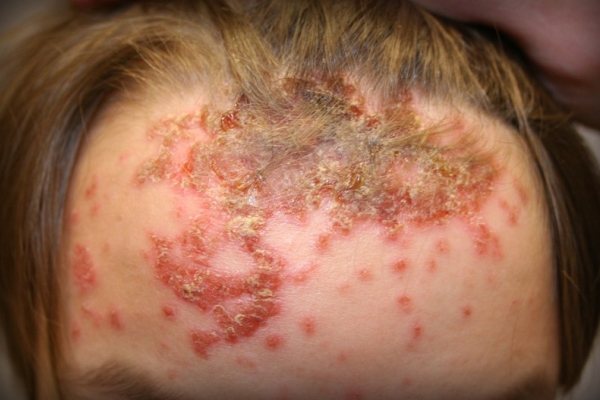
Буллезное импетиго
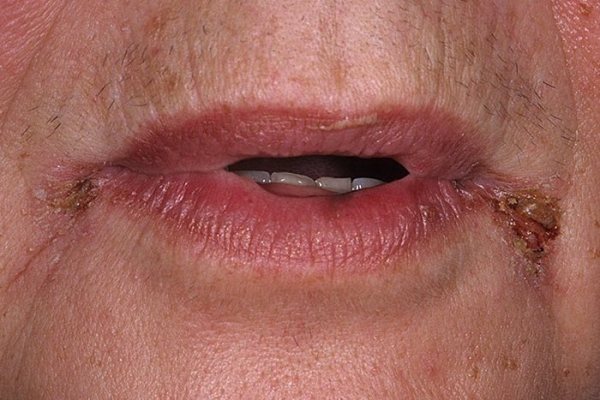
Щелевидное импетиго
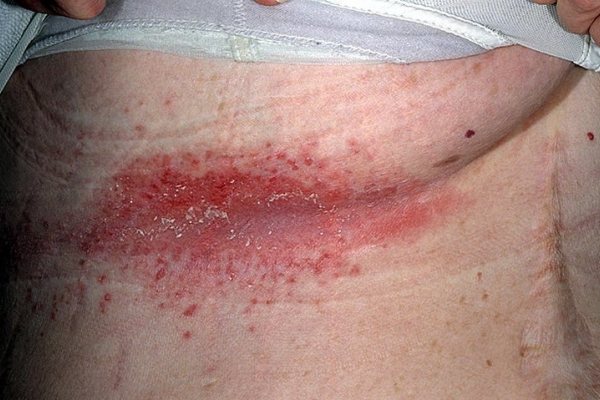
Стрептококковая опрелость
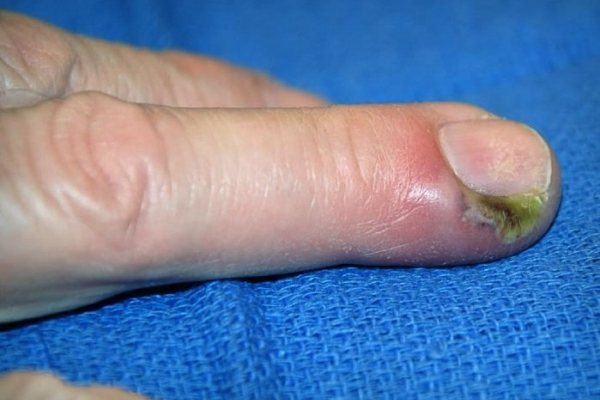
Турниоль
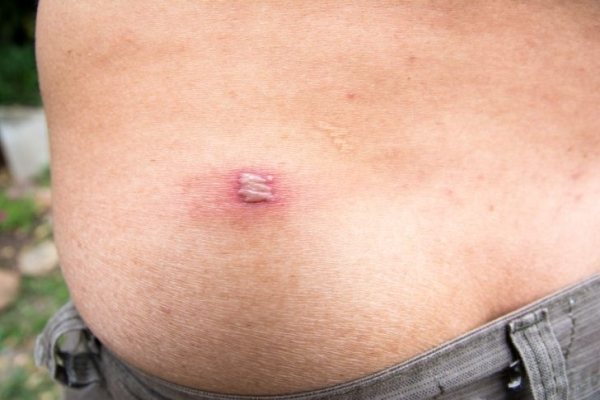
Стрептококковая вульгарная эктима
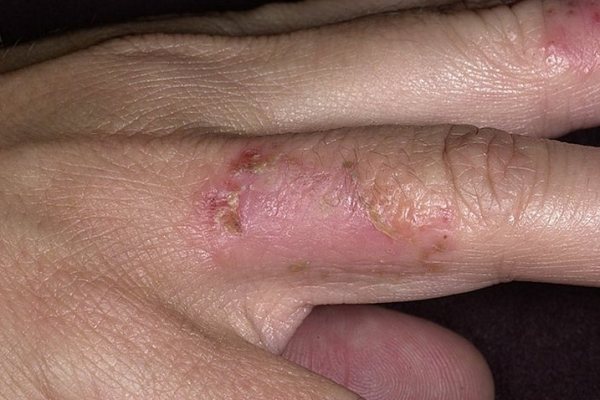
Эритемато-сквамозная (сухая) стрептодермия
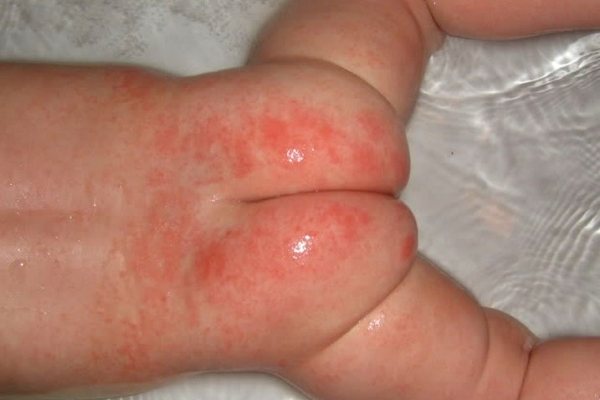
Папуло–эрозивная стрептодермия
Сухая стрептодермия у детей на фото
Так выглядит сухая стрептодермия у детей, которая протекает без волдырей и пузырьков. На теле ребенка проявляются пятнышки, которые начинают покрываться чешуей в несколько слоев, при таких симптомах стрептодермии зуд отсутствует. Этот вид инфекции переносится гораздо легче, и чаще всего родители путают симптомы с аллергическим недугом.
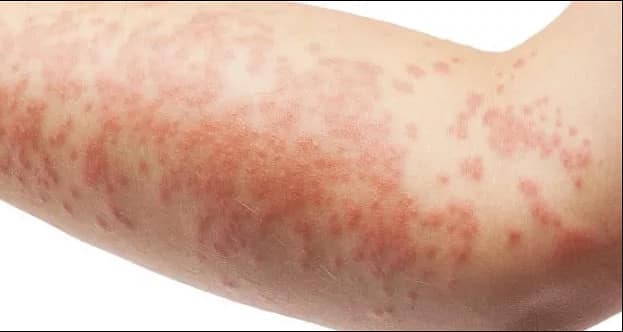
Сухая стрептодермия тоже требует лечения. Чаще всего используются мази и лосьоны.
Симптомы и признаки
Как определить, что у больного именно стрептодермия, а не какое-то другое кожное заболевание?
Обычно признаки болезни проявляются спустя неделю после заражения, когда завершается инкубационный период. На начальной стадии заболевания симптоматика может быть общей и специфической.
Из общих симптомов, присущих многим инфекциям, стоит отметить появление у больного:
- высокой температуры – от 38°С и выше;
- боли в суставах и мышцах;
- тошноты и рвоты;
- воспаленных лимфоузлов.
И взрослые, и дети, заразившиеся стрептодермией, ощущают общее ухудшение самочувствия. Проявляется это в виде слабости, вялости, нарушений сна и отсутствия аппетита.
Диагностировать стрептодермию помогают характерные признаки, свойственные именно этому заболеванию:
- кожа в разных местах краснеет и шелушится;
- затем на этих участках появляются так называемые фликтены – пузырьки с прозрачным жидким содержимым;
- эти образования активно растут, достигая иногда 3 см, фликтены могут даже образовывать сплошную поверхность на каком-то участке тела;
- созревшие пузырьки начинают лопаться, на их месте образуются язвы с неровными краями;
- эти эрозии за сутки подсыхают, покрываясь корочками, которые вскоре отпадут.
Все это время пациент испытывает сильнейший зуд в пораженных областях. Но расчесывать болячки ни в коем случае нельзя, иначе инфекция будет распространяться по всему телу.
Каждый вид стрептодермии отличается присущими только ему признаками. Например, поверхностный панариций поражает кожу вокруг ногтевой пластины, а при щелевидном импетиго образуются «заеды» в уголках рта. О причинах и лечении заеды в уголках губ мы писали здесь.
Долго ли длится стрептодермия? Если соблюдать все предписания врача, то с болезнью можно справиться в течение недели. При отсутствии должного лечения процесс затянется надолго.
О симптомах и признаках стрептодермии расскажет видео:
Детские болезни с высыпаниями на коже
Многие детские заболевания сопровождаются разными видами высыпаний – пузырьки, прыщи, угри, разноцветные пятна, виды сыпи можно рассмотреть на фото. Кожные проявления присущи инфекционным и неинфекционным патологиям.
Инфекционные заболевания
Инфекционные болезни развиваются при проникновении в организм патогенных вирусов, бактерий, грибков и паразитов.
Разновидности высыпаний вирусного происхождения
Высыпания на коже – один из основных признаков инфекционных вирусных детских патологий, при каждой болезни характер сыпи, её локализация и время появления отличается, что значительно упрощает постановку диагноза. Заболевания передаются воздушно-капельным, алиментарным, контактным путём.
Заболевания, при которых появляются вирусные экзантемы:
- Корь – возбудитель РНК-вирус. Папулёзная сыпь, светлые пятна в области переносицы, за ушными раковинами становятся заметны через 3–4 дня после заражения. Постепенно высыпания опускаются на лицо, грудь и верхнюю часть спины, кожу рук и ног. Дополнительные симптомы – кашель, насморк, конъюнктивит.
- Краснуха – возбудитель тогавирус. Сыпь в виде мелких бледно-розовых пятен появляется уже в первый день болезни, сначала на лице, затем переходит на боковые части туловища, ягодицы, руки и кожу ног. Дополнительные симптомы – боль в суставах, нарушение сна, слабость, температура повышается до 39,5 и более градуса. Заболевание чаще всего диагностируют у детей в возрасте от 6 месяцев до 2–4 лет.
- Ветряная оспа – возбудитель вирус герпеса 3,4 типа, болезнь чаще всего диагностируют у детей дошкольного возраста, младших школьников. Везикулы покрывают лицо, тело, иногда слизистые, но на стопах и ладонях пузырьков нет. Первые высыпания появляются на лице, волосистой части головы, в области паха и половых органов, ребёнка беспокоит сильный зуд, у детей температура повышается ненадолго до отметки 38–38,5 градуса.
- Детская розеола – возбудитель вирус герпеса 6,7 типа. У ребёнка резко повышается температура, при этом других проявления заболеваний нет, через 4–5 дней показатели так же резко снижаются, появляется сыпь на теле.
- Бородавки, папилломы – небольшие новообразования розового, коричневого цвета, могут быть плоскими или возвышаться над поверхностью кожи. Заражение папилломавирусом происходит при тесном контакте с больным человеком, но патология развивается только при снижении клеточного иммунитета.
- Простой герпес – вирусная инфекция, при которой образуются пузырьки на слизистой и коже ротовой полости, носа, вокруг губ.
- Инфекционный мононуклеоз – возбудитель энтеровирус Коксаки, вирус Эпштейна-Барра. Генерализованная инфекция сопровождается болью в области печени и селезёнки, отёком миндалин. Высыпания в виде красных пятен размером 5–15 мм появляются на 5–7 день болезни, постепенно сливаются, чаще всего локализуются на лице. Особенность – при мононуклеозе сыпь не чешется.
- Инфекционная эритема – возбудитель парвовирус. На начальном этапе развития болезнь протекает как простуда, через несколько дней на лице и теле появляются многочисленные красные прыщи.
- Моллюск – вирусная инфекция, дети чаще всего заражаются в бассейнах, при использовании предметов гигиены больного человека. Изначально новообразования появляются под кожей, по мере развития болезни выходят на поверхность в виде узелков, после вскрытия внутри можно увидеть белую неоднородную массу, в ней находится много вирусов.
Бактериальные заболевания
У детей бактериальные болезни с кожными проявлениями чаще всего возникают на фоне заражения стрептококками, стафилококками, микробы проникают в организм воздушно-капельным путем, через ранки и царапины на коже.
ЧИТАТЬ ТАКЖЕ: Как убрать черные точки в ушах и можно ли это делать самому
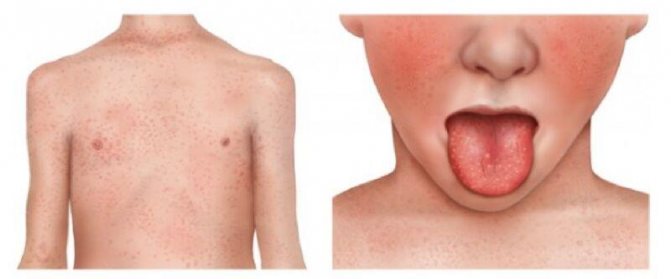
Скарлатина сначала проявляется на лице, а затем перебирается на другие части тела
Виды патологий:
- Скарлатина – возбудитель стрептококки из группы A. Сыпь может появиться уже в течение 24 часов после заражения – на щеках появляются обширные красные розеолы с мелкими розовыми точками внутри, шероховатые на ощупь, постепенно они бледнеют, становятся коричневого цвета. Высыпания с лица опускаются на живот, спину, шею, бёдра, при этом в области носогубного треугольника сыпь нет. Дополнительные симптомы – лихорадка, боль в горле, диарея, язык покрыт белым налётом, но через сутки краснеет, на поверхности явно проявляются сосочки.
- Мигрирующая эритема – бактериальный дерматоз, возникает после укуса клеша. Через 1–2 дня в месте укуса появляется круглое пятно, кожа внутри краснеет, шелушится, постепенно очаг воспаления разрастается. Зуд, покалывание и раздражение возникают только в том случае, если укус пришёлся на область с тонкой, чувствительной кожей. Без надлежащего лечения инфекция распространяется в органы центральной нервной системы, возможно развитие менингита.
- Фолликулит, фурункулёз, карбункулёз – воспаление одного или нескольких волосяного фолликула, часто патологический процесс распространяется на окружающие ткани. Поражённые области красные, горячие на ощупь, болезнь нередко сопровождается повышением температуры.
- Гидраденит – гнойники образуются в потовых железах, сыпь локализуется подмышками, в паховой области, в складках кожи, болезнь развивается только у подростков.
- Стрептодермия – на лице и конечностях, в складках кожи появляются пузырьки с гнойным содержимым, которые легко лопаются, образуются волдыри и язвы красного цвета.
- Эктима – кожа покрывается глубокими язвами диаметром 2–4 см, воспалённые участки имеют мягкое дно, покрываются сухими корочками.
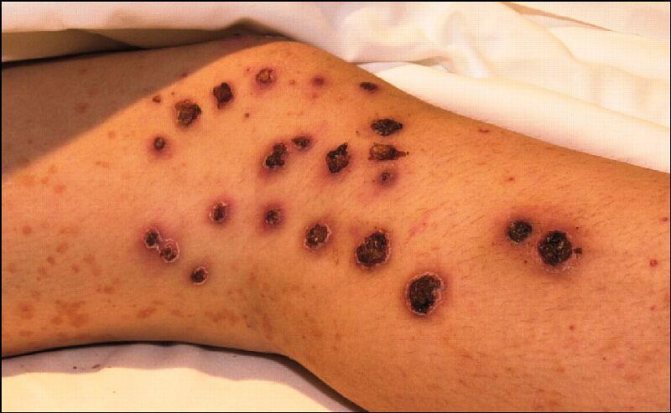
Эктима сопровождается язвами на коже
У новорождённых иногда диагностируют венерологические заболевания – сифилис, генитальный герпес, хламидиоз, заражение происходит внутриутробно или в момент прохождения ребёнка по родовым путям. Венерические высыпания разнообразны – пятнисто-папулёзная сыпь, эрозии, язвочки, шанкры, узелки, появляются они на гениталиях, в складках кожи, на лице, реже их можно обнаружить на слизистых. ЗППП нередко выявляют и у подростков, которые рано начинают половую жизнь, плохо разбираются в вопросах безопасного секса.
Паразитарные инфекции
Паразитарные заболевания возникают при заражении вшами, клещами, патологии очень заразные, стремительно распространяются в детских коллективах.

Педикулёз проявляется сильным зудом головы и пятнами на коже
Список распространённых заболеваний:
- Педикулёз – заражение вшами. Заболевание сопровождается сильным зудом, на коже появляются красные точки, на волосах много гнид.
- Чесотка – инфицирование чесоточным клещом. На коже образуются чесоточные ходы – небольшие извилистые линии розового или серого цвета, для заболевания характерен сильный зуд, который усиливается в ночное время.
- Демодекоз – заражение клещом демодекс. Болезнь проявляется в виде розовых угрей и гранулем, болячки на лице сопровождаются сильным зудом глаз, обильным слезотечением.
Грибковые патологии
Микозы возникают при активном росте патогенных грибков, часто поражают не только кожу, но и волосы, ногтевые пластины, высыпания обычно затрагивают обширные участки. Причины болезней – длительный приём антибиотиков или применение антисептиков, сбои в работе эндокринной системы, плохая экология, авитаминоз, частые стрессы.
Кератомикоз — отрубевидный лишай, поражающий верхний слой эпидермиса
Разновидности микозов у детей:
- Кератомикоз – отрубевидный, разноцветный лишай, узловатая трихоспория. Для заболеваний характерно отсутствие воспалительного процесса, незначительные поражения верхних слоёв эпидермиса.
- Дерматофития – трихофития, микроспория. Патологические процессы проникают вглубь эпидермиса, поражают ногти и волосы.
- Кандидоз – возникает при увеличении численности грибков рода кандида. Патология поражает кожу, слизистые, сопровождается появлением творожистого налёта с кислым запахом, многочисленными белыми мелким прыщами.
- Глубокие микозы – хромомикоз, гистоплазмоз, бластомикоз. Грибки проникают вглубь кожи, поражают близлежащие ткани и внутренние органы.
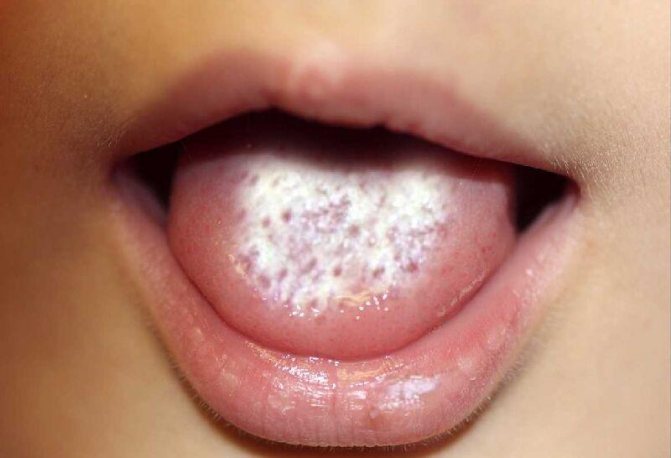
Кандидоз поражает слизистые оболочки
Грибковая сыпь имеет вид пятен разного диаметра и формы, они могут быть окрашены в розовый, желтовато-коричневый цвет, их поверхность шелушится, покрыта чешуйками.
ЧИТАТЬ ТАКЖЕ: Топ-10 полосок от черных точек на лице и носу: черные и другие варианты на выбор с ценой и отзывами
Неинфекционные виды сыпи
Высыпания неинфекционного характера возникают на фоне неправильного ухода, могут свидетельствовать о нарушениях в работе внутренних органов.
При токсической эритеме появляются пятна на разных участках кожи, вызванные сменой окружающей среды
Основные виды высыпаний неинфекционного происхождения:
- Акне новорождённых – многочисленные прыщи жёлтого или белого цвета на лбу, щеках, вокруг носа присутствуют при рождении, или появляются в течение первых 6 месяцев жизни ребёнка. Патология возникает под влиянием гормона эстрогена, из-за активной работы половых желёз, специфического лечения не требует.
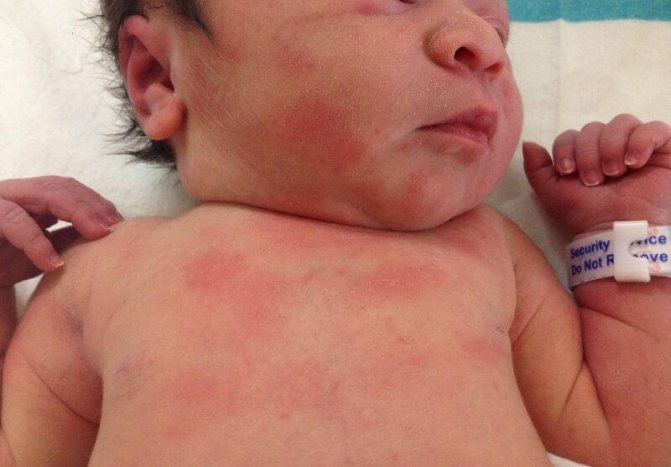
- Токсическая эритема – реакция кожи новорождённого на новую окружающую среду. На груди, ягодицах, в местах сгиба конечностей появляются группы пятен разного размера, пузырьки желтовато-серого цвета, кожа в местах высыпаний плотная. При локализованной форме сыпь исчезает в течение 2–4 дней, при генерализованной и распространённой может сохраняться до 20 дней, при этом наблюдается повышение температуры, младенец становится беспокойным из-за сильного зуда.
- Милиа – мелкие узелки белого цвета локализуются на лице. Заболевание развивается через 7–14 дней после рождения ребёнка из-за закупорки сальных желез.
- Пилярный (фолликулярный) кератоз – хроническое заболевание, возникает из-за нарушения процесса слущивания и ороговения клеток эпителия. Небольшие шершавые узелки появляются в местах расположения волосяных фолликул, чаще всего болезнь проходит с наступлением пубертатного возраста.
- Пелёночный дерматит – следствие неправильного ухода за кожей ребёнка. Покраснения, пузырьки, шелушение появляются в паховой области, в складках кожи, в местах трения об одежду.
- Себорейный дерматит – развивается у новорождённых и подростков при нарушении работы сальных желёз, проблема возникает из-за перегрева, повышенной потливости, погрешностей в питании, стресса. Симптомы – кожа отекает, краснеет, шелушится, беспокоит сильный зуд и жжение, ухудшается состояние и внешний вид волос, но голове появляются корочки жёлтого цвета.
- Потница – раздражение кожи из-за повышенного потоотделения, несоблюдения гигиенических норм, появляются мелкие пузырьки розового, перламутрового, белого, телесного цвета.
Аллергические кожные болезни
Аллергодерматозы довольно часто выявляют у детей, развиваются на фоне инфекционных патологий, неправильного питания, аллергенами могут быть продукты, средства бытовой химии, пыльца растений, шерсть животных, пыль, лекарства. Нередко аллергия передаётся по наследству.
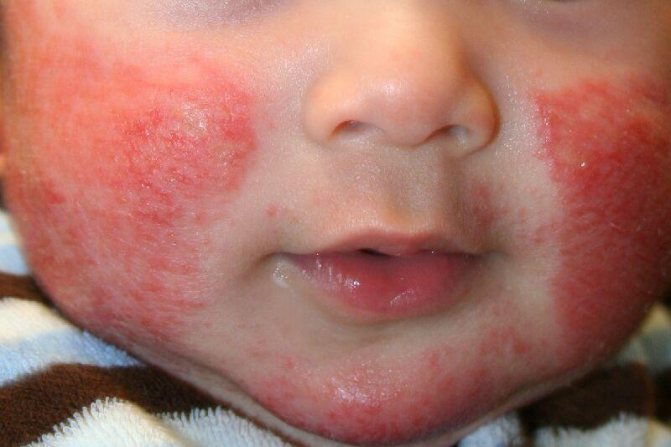
Атопический дерматит — аллергическая патология
Список дерматозов аллергического происхождения:
- Контактный дерматит – сильное раздражение беспокоит после контакта со средствами бытовой химии, некоторыми растениями, при непереносимости солнечного света, низких температур. Обычно волдыри, красные пятна исчезают самостоятельно, когда прекращается воздействие аллергенов.
- Диатез – на щеках появляются красные шершавые пятна, заболевание возникает у грудничков до года, если мама употребляет запрещённые продукты, у детей старшего возраста подобные высыпания свидетельствуют о пищевой аллергии.
- Атопический дерматит – наиболее распространённый вид аллергической детской патологии, часто имеет наследственный характер. Полиморфная сыпь в виде красных пятен неправильной формы, пустул, везикул появляется на различных участках, но чаще всего на лице, голове, в местах сгиба суставов, в складках. Симптомы – сильный зуд, покраснение кожи, сосудистая сетка, повышенная сухость кожи, утолщение всех слоёв эпидермиса, нарушение психоэмоционального состояния.
- Токсидермия – острое воспаление кожных покровов и слизистых проявляется под воздействием аллергенов, характеризуется появлением сыпь, волдырей, гнойных узелков. Раздражителями могут быть продукты питания, лекарства, токсичные пары. Дополнительные симптомы – повышение температуры, озноб, зуд, воспалённые участки болят, иногда наблюдается рвота и тошнота.
- Крапивница – возникает после контакта с растениями, укуса насекомых, употребления продуктов-аллергенов, при лечении антибиотиками, на фоне инфекционных заболеваний. Волдыри локализуются на разных участках кожи и слизистых, ребёнка беспокоит сильный зуд.
- Экзема – чаще последствие сильного стресса, болезнь носит рецидивирующий характер, обострение отмечают зимой.
Сыпь как проявление заболеваний внутренних органов
Нередко сыпь свидетельствует о нарушении в работе внутренних органов, высыпания появляются, если в организме скапливается большое количество токсинов, часть из них выводится через поры. Чаще всего кожные проявления возникают при заболеваниях ЖКТ, печени, кишечника, гематологических патологиях.
ЧИТАТЬ ТАКЖЕ: После депиляции появились гнойные прыщи, что делать?
Прыщи на лице ребёнка проявляются из-за проблем в работе кишечника
Описание сыпи при различных заболеваниях
| Виды болезней | Характеристика высыпаний |
| Болезни кишечника | Дерматит, прыщи, угревая сыпь, шелушение – обычно высыпания локализуются на лице. |
| Заболевания печени | Единичные пятнышки красного цвета, гнойнички, мелкая розовая сыпь по всему телу, кожа на ладонях становится мраморной. Печёночные бляшки – плоские уплотнения желтоватого цвета, располагаются на конечностях, веках, подмышками. |
| Заболевания крови | Пурпура – многочисленные мелкие синяки по всему телу. Небольшие узелки на нижних конечностях и ягодицах. |
| Болезни почек | Повышенная сухость, пожелтение кожи, пигментные пятна, зудящая сыпь по всему телу. |
Виды, формы, стадии стрептококковой пиодермии
Названия «стрептодермия» и «стрептококковая пиодермия» обозначают одно и то же заболевание.
Если говорить точнее, то стрептодермия является одной из разновидностей пиодермии – большой группы дерматологических гнойных болезней. Подробнее о том, что такое пиодермия и как ее лечить читайте тут.
Классификация заболевания основана на разных признаках и проявлениях. Учитывая глубину поражения кожных покровов, болезнь разделяют на:
- Поверхностную (импетиго) – когда кожа поражается не глубоко, на уровне эпидермиса. Читайте здесь о способах лечения импетиго.
- Глубокую (эктима) – поражение проникает в ростковый слой дермы и даже глубже.
В зависимости от того, насколько распространены высыпания, стрептодермию делят на:
- очаговую или локальную (с единичными образованиями);
- диффузную – когда диагностируют обширные поражения кожных покровов.
Учитывая, как протекает инфекция, ее разделяют на острую и хроническую. Анализируя характер поражений, стрептодермию классифицируют как язвенную (мокнущую) или сухую.
В зависимости от характера высыпаний, стрептодермию делят на такие виды:
- Стрептококковое (контагиозное) импетиго, которое еще называют простой стрептодермией. Этот вид инфекции встречается чаще других. Высыпания чаще единичные, локализованы на лице, стопах, кистях, иногда на туловище и в волосистой части головы. У детей нередко встречается стрептодермия в носу, на губах. Быстро вылечить стрептококковое импетиго можно, если развитие болезни замечено на ранней стадии. Отсутствие лечения и необходимой гигиены осложняют и продлевают течение недуга.
- Буллезное импетиго, также известное как пузырчатая стрептодермия. Эта разновидность заболевания более тяжелая. Самые частые области поражения – голени, стопы, кисти рук. Там образуются буллы (крупные пузыри), наполненные жидким гнойно-серозным содержимым. На месте лопнувших булл появляются открытые эрозии. Буллезное импетиго всегда сопровождается высокой температурой, воспалением лимфоузлов, общим недомоганием.
- Щелевидное импетиго, которое также называется стрептококковой заедой. Место локализации – в уголках рта, намного реже – в складках крыльев носа или в углах глаз. Заеды при адекватном лечении проходят достаточно быстро, но могут появляться рецидивы. Главные причины – авитаминоз, кариес, отсутствие или недостаток личной гигиены.
- Стрептококковая опрелость, другое название которой интертригинозная стрептодермия. Поражение локализуется в кожных складках за ушами, в паховой области, на половых органах, подмышками у младенцев, а у полных людей также на животе и под молочными железами. Особенность этого вида стрептодермии в том, что на фоне обычных опрелостей возникает бактериальное поражение. Лопнувшие пузырьки образуют сплошную мокнущую область. Болезнь протекает с высокой температурой.
- Турниоль называют также стрептодермией или импетиго ногтевых валиков. Кожа вокруг ногтей на пальцах рук воспаляется, отекает, покрывается фликтенами, которые затем превращаются в эрозии. Патология возникает в результате попадания возбудителя на пораженные участки кожи — туда, где имеются ссадины, ранки, заусеницы.
- Стрептококковая вульгарная эктима является тяжелой формой стрептодермии, при которой поражаются глубокие подкожные слои. Для эктимы характерны язвы и эрозии, которые долго не заживают. Затем на этих участках образуются шрамы. Локализуются образования на попе ребенка, на ногах, реже – на коже рук и тела. Течение болезни носит тяжелый затяжной характер.
- Эритемато-сквамозная (сухая) стрептодермия. Поражению подвергается кожа лица – образования в виде шелушащихся пятен появляются на щеках, на подбородке, при этом не бывает мокнущих пузырьков.
- Простой лишай считается сухой абортивной формой заболевания. Намного чаще встречается у детей. Выражается в образовании на лице, иногда на теле и на конечностях шелушащихся пятен. Эти участки под воздействием солнечных лучей подвергаются депигментации.
- Папуло–эрозивная стрептодермия известна также как пеленочный дерматит. Болеют ею малыши грудного возраста, в том числе новорожденные. Раздражение под влиянием испражнений благоприятствует проникновению стрептококка и его размножению. Болезнь поражает ягодицы, бедра, область промежности.
Стрептодермия у детей, как начинается
Начинается она непосредственно после контакта с заразой, после этого времени начинается инкубационный период, длится он во время стрептодермии практически неделю. Многое зависит именно от иммунитета вашего ребенка, поэтому я всегда советую укреплять его при помощи многих средств, в том числе народной медициной.
Стрептодермия передается от человека к человеку намного быстрее, чем ветрянка, действовать возбудители тоже начинают незамедлительно. Вирус проявляется в виде поражение на коже ребенка. Гнойные высыпания могут появиться в любом месте, на теле ребенка, на лице, в носу, в горле и не только.
- Булезная. Она выглядит в виде прыщей или маленьких пузырьков, которые появляются спустя сутки после красной точки на теле. Затем в прыще появляется гнойная капля. Они легко лопаются, и на этом месте появляется корка, напоминающая наросты чешуи, коросту.
- Небулезная. Эту форму лечить гораздо сложнее чем предыдущую. В этом случае развиваются крупные пузыри с гноем, состояние ребенка становится тяжелым, после отторжения нароста остаются на теле неровности. Чаще всего такая стрептодермия появляется на конечностях, руках и ногах.
- Хроническая. Она проявляется при неправильном и неграмотном лечении.
Диагностика
Врач с опытом сможет диагностировать стрептодермию по внешним признакам, с помощью осмотра пациента. Важно отличить инфекцию от других заболеваний со схожей первоначальной симптоматикой.
В том случае, когда возникли сомнения и требуется подтвердить диагноз лабораторными исследованиями, могут быть назначены:
- анализы крови – общий, биохимический, иногда – на ВИЧ-инфекцию;
- анализ мочи (общий);
- бактериологический посев жидкости из пораженных участков для определения возбудителя заболевания и его чувствительности к различным антибиотикам;
- исследование кала на наличие яиц глистов.
Решение о необходимости подобных анализов принимает лечащий врач. Лучше пройти дополнительные обследования, чтобы поставить верный диагноз и начать адекватное лечение.
Симптомы стрептодермии
Стрептодермия у детей протекает с тяжелыми симптомами:
- повышение температуры до 39°С;
- интоксикация;
- увеличенные лимфатические узлы.
Состояние кожного покрова отличается в зависимости от формы заболевания:
- Поверхностная. Сначала на коже появляются красные пятна. Через 2-3 дня они трансформируются в пузыри с мутной жидкостью внутри. Волдыри увеличиваются до 2 см в диаметре, затем лопаются. На их месте формируются желтые корочки. Впоследствии кожа в этом месте заживает, а заболевание распространяется дальше.
- Сухая. Эта форма чаще встречается у мальчиков. На коже образуются белые и розовые пятна диаметром до 5 см. Они располагаются на лице, шее, ушах, руках и ногах, постепенно покрываются струпом. После заживления могут остаться шрамы. Эти участки остаются осветленными, не загорают под солнцем.
- Стрептококковая заеда. Заболевание поражает уголки рта, встречается при нехватке витамина В. На коже появляются микротрещины, которые болят и кровоточат. Затем они преобразуются в гнойнички, покрывающиеся корочкой. Ребенку больно открывать рот, прием пищи становится затруднительным. Реже стрептококковые заеды возникают в уголках носа или глаз.
- Панариций. Если стрептококком поражаются околоногтевые валики, возникает панариций. Чаще встречается у малышей, привыкших грызть ногти. Со временем гнойники вскрываются.
- Стрептококковые опрелости. Эта форма болезни характерна для грудничков. Пузырьки формируются в складках кожи. Постепенно сливаются. Если их вскрыть, обнажаются розовые мокнущие поверхности.
Зная, как начинается стрептодермия у детей, родители смогут вовремя обратиться к дерматологу и начать лечение. Если затянуть с походом к доктору, заболевание становится хроническим, и добиться полного излечения становится очень сложно.
Чем отличается от других заболеваний
Даже не каждый врач с первого осмотра сможет поставить правильный диагноз и дифференцировать стрептодермию от других заболеваний.
Проблема в том, что эта инфекция очень «многолика», у нее много разновидностей, которые локализуются на разных частях тела.
Родители тем более легко могут спутать проявления стрептококковой пиодермии с другими инфекционными и дерматологическими болезнями – герпесом, ветрянкой, экземой, крапивницей, атопическим дерматитом, аллергией.
Общие симптомы схожи у многих заболеваний, но каждому из них присущи особенные, характерные признаки, по которым и ставится диагноз.
У кожных болезней главным симптомом являются высыпания, которые отличаются своей локализацией и внешним видом:
- Например, герпетическую сыпь отличает болезненность, а ветряночную – наличие одновременно высыпаний разных стадий – от прыщиков до покрытых корочкой подсохших пузырьков.
- При стрептодермии отсутствуют катаральные явления – нет насморка и кашля. Сыпь также отличается от поражений кожи при других болезнях. При стрептококковой инфекции содержимое пузырьков прозрачное, а не мутное.
- Заеды при стрептодермии отличаются от подобных образований при герпесе тем, что фликтены быстро вскрываются, а затем в уголках рта образуются трещинки. Герпесные пузырьки держатся дольше, но потом трещин не образуется.
Подобные нюансы отличают стрептодермию от других, на первый взгляд, схожих заболеваний. Но грамотно дифференцировать инфекцию сможет только опытный врач.
Если вас интересует, как быстро лечить простуду на губе, прочтите нашу публикацию и узнайте.
Инструкция по применению мази Белогент, ее стоимость и отзывы потребителей о препарате представлены в данном материале. Узнайте больше!
Методы лечения
В связи с тем, что стрептодермия вызвана патогенными микроорганизмами в виде бактерий стрептококков, лечится заболевание у младенца и детей постарше антибиотиками. Кроме этого, используются смягчающие мази, витаминные препараты, местные антисептики и некоторые другие средства.
Мази
Мази используются среди детей по назначению врача. Лекарства в такой форме выпуска обеспечивают эффективное избавление от патогенной микрофлоры на коже, что способствует скорейшему выздоровлению.
Названия популярных мазей для лечения стрептодермии:
- Банеоцин;
- Фуцидин;
- Левомеколь;
- Акридерм ГК;
- Цинковая;
- Ацикловир;
- Тетрациклиновая мазь и другие.
Мазать участки поражения на теле ребенка при стрептодермии следует по схеме, назначенной врачом. Обычно курс лечения с помощью антибактериальных средств длится 7-10 дней, но иногда лечение имеет более длительную продолжительность, что зависит от тяжести течения болезни у конкретного пациента. Когда речь идет о лечении грудничка, самостоятельное использование любых препаратов строго запрещено. Перед началом терапии следует обязательно показать ребенка специалисту.

Если сыпь расположена на губах, на веке, в уголках рта использовать мази следует с особой осторожностью. Важно следить, чтобы лекарство не попало на слизистые оболочки.
Медикаменты для внутреннего применения
Иногда вылечить стрептодермию с помощью только мазей бывает довольно тяжело. Это может касаться, например, ситуаций, когда сыпь скрыта под волосами на голове или течение патологии осложняется. В таких случаях врачи назначают терапию с помощью антибиотиков для перорального приема.
Средства с антибактериальным действием для внутреннего применения:
- Сумамед;
- Амоксиклав;
- Флемоксин Солютаб;
- Аугментин;
- Супракс и другие.
Любые антибактериальные препараты должны применяться по строгой схеме с четкими дозировками. Нарушение инструкции может спровоцировать рецидив заболевания и плохой лечебный эффект. Кроме этого, неправильное употребление антибиотиков часто ведет к развитию побочных эффектов.
Возможно, вам будет интересно: Аллергия у новорожденного грудничка
Антисептические растворы
Современная фармакология предлагает широкий выбор обеззараживающих растворов для местной обработки высыпаний при различных кожных патологиях. Их применение удобное, а главное, безопасное.

Лечение стрептодермии подразумевает вскрытие пузырьков с их последующей обработкой антисептиками и антибактериальными мазями. К растворам для местного обеззараживания относят:
- Перекись водорода;
- Бриллиантовый зеленый (зеленка);
- Фукорцин;
- Салициловый спирт.
Данные препараты используются исключительно для наружного нанесения. При этом необходимо захватывать не только больной участок, но и несколько миллиметров здоровой кожи. Сколько раз мазать дерму в участках поражения? Повторная обработка проводится 2-3 раза в день.
При нанесении антисептика на кожу ребенок может испытывать боль и жжение. После высыхания раствора эти ощущения уходят.
Лечение народными методами
В домашних условиях лечение стрептодермии у детей можно проводить с помощью некоторых народных рецептов.

Рассмотрим несколько из них:
- Сок чеснока. Это простой и безопасный метод для избавления от сыпи. Доказано, что чеснок является отличным природным антибиотиком. Для лечения пузырьков необходимо смазывать соком пораженные участки кожи 3-4 раза на протяжении суток.
- Раствор марганцовки. Для приготовления обеззараживающего средства нужно растворить в кипяченой воде несколько гранул розового порошка и обрабатывать этим средством ранки на теле ребенка. Такое лекарство быстро устранит патогенные бактерии.
- Ромашка. Растение обладает обезболивающим, ранозаживляющим и обеззараживающим действием. Избавиться от болячки поможет отвар ромашки. Для его приготовления следует заварить стаканом кипятка столовую ложку растения и дать средству настояться 1.5-2 часа. Полученным лекарство промывать ранки.
- Цветы календулы. Заварить столовую ложку растения стаканом крутого кипятка, оставить лекарство на несколько часов. Полученным средством обрабатывать места высыпаний.
- Устранить стрептодермию у ребенка помогает сок граната с медом. Для этого продукты нужно смешать в равных пропорциях, средство хранить в холодильнике. Больные участки нужно смазывать этим лекарством 3-4 раза в день.
Отзывы родителей свидетельствуют о хорошей эффективности натурального лечения, но делать любые процедуры следует исключительно после консультации с врачом. Дело в том, что некоторые продукты могут вызвать у ребенка аллергию. Доктор поможет подобрать безопасные средства, даст советы по их применению в сочетании с медикаментозным лечением.
Лечение стрептодермии у детей и взрослых в домашних условиях
Долго ли придется лечить стрептодермию? При правильном лечении и соблюдении определенных правил поведения болезнь проходит за неделю, максимум – 10 дней. Терапия осложненных форм заболевания может занять больше 2 недель.
Желающие излечиться самостоятельно подвергают себя риску. Нельзя назначать себе лекарства, начитавшись советов в интернете или доверившись опыту друзей и родственников.
Борьба со стрептодермией заключается в сочетании общей и местной терапии. Необходимо также придерживаться элементарных правил гигиены:
- нельзя мыться, особенно в первые дни болезни, потому что вода способствует распространению высыпаний;
- чистые участки кожи нужно протирать ватным диском, пропитанным отваром трав (ромашки, календулы, череды);
- выделить больному отдельную посуду и полотенце;
- постельное белье стирать отдельно, лучше кипятить и часто менять;
- соблюдать ограничения в еде – отказаться от сладостей и сдобы, острых и жареных блюд. Полезную диету составят молочные продукты, лимоны, свежие ягоды, морковь, капуста, чеснок, зелень.
Местное лечение эффективно при легких формах стрептодермии. Пораженные области обрабатывают антисептическими растворами:
- Фукорцином;
- Мирамистином;
- перекисью водорода;
- спиртовым раствором Хлоргексидина;
- борной кислотой;
- салициловым спиртом;
- зеленкой.
Несколько раз в день антисептик наносят на болячки, захватывая область вокруг. Когда средство высохнет, пораженный участок обрабатывают мазью:
- Эритромициновой;
- Тетрациклиновой;
- Ихтиоловой мазью;
- Левомиколем;
- салицилово-цинковой пастой;
- Гиоксизоном;
- Банеоцином.
Мази и кремы с гормонами обладают сильным действием, но их с осторожностью назначают взрослым, так как у них много побочных эффектов.
Детям такие препараты выписывают только в особых случаях. При стрептодермии используют Акридерм, Тридерм, Лоринден С.
Если высыпания расположены в волосах на голове, то вначале нужно размягчить корочки, например, с помощью салицилового вазелина, удалить их, а затем делать примочки с применением антисептиков и мазать места поражений бактерицидными мазями.
При стрептодермии во рту применяют гель Метрогил-Дента и аппликации на основе Стоматидина.
Из средств гомеопатии при кожных заболеваниях применяют Сульфур. Во многих случаях не обойтись без приема антибиотиков.
Доктор Комаровский подчеркивает, что эффективно бороться с инфекцией, вызванной стрептококками, помогают именно антибактериальные средства.
Антибиотики внутрь детям не назначают, если высыпаний не много и они поддаются терапии местными препаратами. Но при тяжелом протекании болезни без приема антибактериальных лекарств не обойтись.
Стрептодермию лечат разными препаратами из групп Пенициллинов, Цефалоспоринов, Макролидов:
- Амоксиклавом;
- Аугментином;
- Амоксициллином;
- Доксициклином;
- Цефазолином;
- Эритромецином;
- Сумамедом;
- Кларитромицином.
Использование Ацикловира нецелесообразно, так как этот препарат имеет противовирусное действие, а стрептококки, которые вызывают инфекцию, – это бактерии.
Комплексная терапия стрептодермии включает применение различных медикаментов:
- Чтобы не мучиться, терпя зуд, назначают антигистаминные препараты: Диазолин, Зиртек, Димедрол, Супрастин, Кларитин, Тавегил.
- Для восстановления поврежденной микрофлоры кишечника следует пропить какое-либо из этих средств: Линекс, Дюфалак, Аципол, Хилак-Форте.
- Чтобы укрепить организм и помочь ему восстановиться, рекомендован прием витаминных комплексов – Витрума, Компливита, Супрадина, Мультитабса, Алфавита.
- В некоторых случаях требуется назначение иммуномодуляторов – Анаферона, Арбидола, ИРС 19, Циклоферона, Виферона, Пирогенала.
Народные средства применяются как дополнение к основной терапии.
Можно дезинфицировать и заживлять ранки отварами шалфея, ромашки, коры дуба, череды в виде примочек и аппликаций.
Укреплению иммунитета способствуют прием настойки эхинацеи, травяных чаев с лимоном, имбирем и медом, настоя из ягод шиповника, протертых с сахаром ягод – калины, брусники, клюквы.
Как начинается стрептодермия у детей
Самое важное в любом заболевании, это вовремя распознать первые признаки, как начинается болезнь, в данном случае стрептодермия, затем нужно добыть информацию, как лечить ребенка, какие давать таблетки, мази и другие виды препаратов, возможно, потребуется лечение народной медициной.
Разумеется, при любых симптомах и высыпаниях следует обратиться к педиатру, который диагностирует болезнь, назначит соответствующее лечение и даст рекомендации. Если у вас отсутствует такая возможность, предлагаю взять на заметку мои советы из личного опыта.
Для начала нужно понять, как на фото выглядит эта неприятная болезнь, узнать подробно, как начинается, причины ее появления, и, конечно же, как вылечить стрептодермию у ребенка.
Как и чем лечить новорожденных и грудничков
Опасность стрептодермии у грудных детей в том, что она может иметь аутоиммунные последствия. Поэтому лечить инфекцию нужно даже у грудничков.
Начать терапию следует с использования местных препаратов – обработки поражений антисептиками и мазями. Врач назначит самые щадящие средства, допустимые в лечении детей первых месяцев жизни.
Если этого недостаточно, малышам назначают антибиотики. То есть, схема терапии не отличается от лечения, которое применяется у детей более старшего возраста и у подростков.
Отличие – в дозировке и в ограничении количества препаратов, допустимых для лечения грудных детей. Плюс – строгий контроль всех назначений и процедур лечащим врачом.
Родители должны тщательно соблюдать правила ухода за ребенком в этот период:
- не купать малыша, протирать кожу салфеткой, смоченной в травяном отваре;
- одевать грудничка в одежду из дышащих натуральных тканей;
- по возможности меньше использовать подгузники и следить за чистотой тела малыша после оправления естественных надобностей;
- обрабатывать антисептиками предметы, которыми пользуется ребенок.
О лечении стрептодермии у детей расскажет специалист в данном видео:
Стрептодермия у детей на картинке
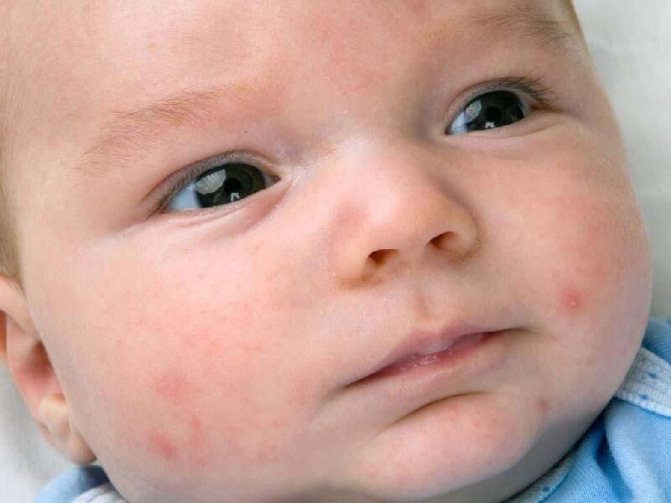
Фото этих болячек по телу не совсем приятные, но вы должны посмотреть и дать оценку схожести. Возможно, у вас начинается не стрептодермия, а обычная аллергия на сладкое. Иногда именно такая аллергическая реакция проявляется в гнойных нарывах.
Более подробную информацию вы сможете прочесть в моей статье под названием – аллергия на сладкое у детей.
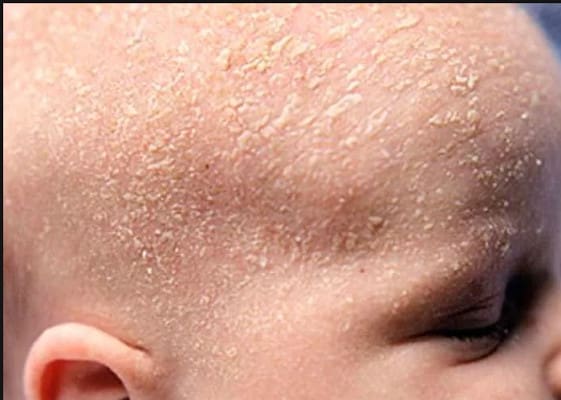
А так выглядит сухая стрептодермия у детей на фото.
Как быстро вылечить женщин при беременности
Нужно ли лечить стрептодермию у беременных? Есть мнение, что не стоит, болезнь пройдет сама за пару недель. Но при этом нельзя игнорировать тот факт, что существует риск инфицирования плода.
Поэтому терапия стрептодермии нужна, но только щадящая и абсолютно безопасная для самой женщины и ее будущего ребенка.
Доктор должен подобрать подходящие антисептики и антибактериальные средства в виде кремов и мазей. В среднем курс лечения занимает от 7 до 10 дней.
Если местная терапия оказалась не эффективной, назначаются антибиотики. Это могут быть таблетки или инъекции. Наиболее безопасными считаются препараты из пенициллиновой группы.
Кроме приема назначенных медикаментов, беременным нужно придерживаться простых, но важных рекомендаций:
- Принимать душ в период лечения запрещено.
- Следует обязательно мыть руки после того, как нанесли антибактериальное средство на пораженные области.
- Нельзя сдирать корочки, покрывающие язвы, они отпадут сами.
- Места локализации поражений можно накрывать стерильными повязками.
Откуда у детей берется стрептодермия?
Стрептококки – бактерии, которые можно обнаружить на коже любого человека. Они настолько малы, что разглядеть их можно лишь под мощным микроскопом. В норме – бактерии обитают на теле, не причиняя вреда организму. Однако достаточно небольшого воспаления, и они легко внедряются в слои эпидермиса – через царапины, раны, порезы, становясь источниками серьезного недомогания у детей.
Заражаются болезнью далеко не все детки. В зону риска попадают только те, кто не отличается хорошим иммунитетом. Немаловажный фактор – соблюдение санитарно-гигиенических норм. Нерегулярная смена подгузников, плохо выстиранное белье или одежда, редкое мытье рук – обычные бытовые мелочи «помогают» бактерии пробраться под кожу, ослабить хрупкое детское здоровье.
Бактерия может проникнуть в организм даже через мелкие травмы, а инкубационный период заболевания длится от 7 до 10 дней. В это время многократно возрастают шансы на то, что малыш заразиться сам или заразит других детей через:
- воздушно-капельный путь (при чихании, кашле);
- контактный путь (при тактильных прикосновениях);
- бытовой путь (когда зараженные и здоровые дети берут в руки одну и ту же игрушку, предмет).
Стрептодермия начинается с появления на теле гнойных вздутий. Несвоевременное обращение за медицинской помощью грозит серьезными последствиями. На коже образуются незаживающие раны, а в самых сложных ситуациях провоцируется развитие микробной экземы. Инфекция дает осложнения и на внутренние органы (в виде менингита, отита, синусита, пневмонии, эндокардита, миокардита).
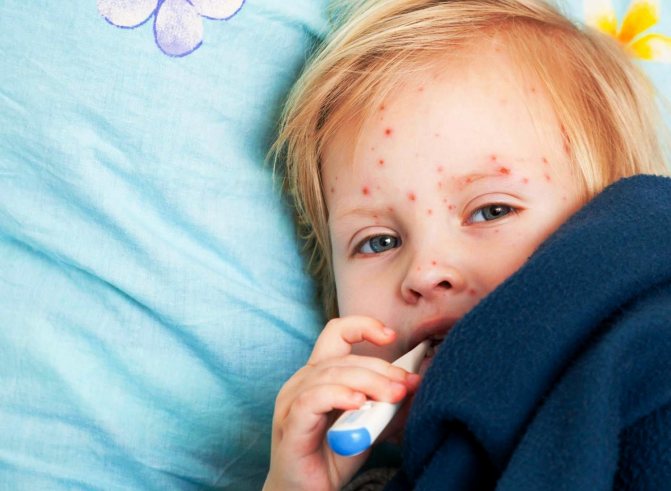
Последствия и осложнения
Опасность стрептодермии в том, что если болезнь диагностирована несвоевременно, приобрела хроническую форму, то последствия могут быть очень серьезными:
- возможны аутоиммунные заболевания;
- велик риск поражения сердечно-сосудистой системы, почек и других внутренних органов;
- не исключено развитие аллергических дерматитов;
- существует риск появления абсцесса тканей;
- возможные заболевания – рожа, ревматизм, сепсис, экземы микробного происхождения, гломерулонефрит, скарлатина;
- есть опасность появления косметических недостатков – шрамов и рубцов.
Любая из этих болезней представляет опасность для здоровья и нуждается в своевременном лечении.
В этой статье вы найдете описание симптомов и причин развития, а также фото аллергического дерматита у взрослых, способы устранения проблемы.
Методы лечения кандидозного стоматита у взрослых рассмотрены в данном материале.
Фото герпеса на пальцах ног — тут: https://udermatologa.com/zabol/gerp/gerpes-na-paltsah-i-stupnyah-nog-foto-lechenie-simptomy/
Профилактика
Общие профилактические меры по предупреждению заражения стрептодермией сводятся к соблюдению простых правил:
- не забывать об элементарной гигиене – регулярном мытье рук с мылом;
- избегать использования чужих вещей – расчесок, полотенец, косметики, игрушек;
- вести здоровый образ жизни с умеренной физической нагрузкой, прогулками, сбалансированным питанием, закаливающими процедурами;
- исключить контакты с заболевшими стрептодермией;
- обрабатывать антисептиками все повреждения кожи, даже небольшие ссадины и царапины;
- при первых подозрениях на заражение срочно обращаться к врачу.
Стрептодермия – болезнь заразная, заболевших следует срочно изолировать от коллектива. На всех, кто контактировал с больным, накладывается 10-дневный карантин.
Члены семьи должны соблюдать меры предосторожности, чаще проводить дезинфекцию помещений, мыть руки. Больному нужно выделить отдельную посуду, постель и полотенца.